7 概述
颈椎脊髓损伤发生四肢瘫,病情严重,常发生呼吸系统并发症,病死率高,对其治疗刻不容缓。颈脊髓损伤有完全性脊髓损伤、不完全脊髓损伤、脊髓半横断伤(Brown Sequard syndrome)、中央型脊髓损伤(central spinal cord injury)、前脊髓损伤(anterior spinal cord injury)、后脊髓损伤(posterior spinal cord injury)以及无骨折脱位脊髓损伤等类型。不同颈椎的损伤类型其手术治疗适应证也不同。例如,由颈椎爆裂骨折或颈椎间盘损伤后突压迫脊髓引起的前脊髓损伤或中央型脊髓损伤,需行颈椎前减压手术治疗,而颈椎后伸损伤所致的中央型脊髓损伤或前脊髓损伤,则需颈椎后路减压手术。
常见的寰枢椎损伤有寰椎骨折,枢椎悬吊骨折,寰枢椎脱位及齿状突骨折寰枢椎脱位等。合并脊髓损伤多为不全截瘫。因完全截瘫呼吸近于停顿,如未及时救治,难以送到医院治疗。寰椎骨折及枢椎悬吊骨折常不伴有脊髓损伤而无需手术治疗。
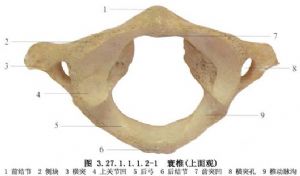
手术相关解剖见下图(图3.27.1.1.1.2-1~3.27.1.1.1.2-4)。




8 关于外伤性截瘫
外伤性截瘫(脊髓损伤)的发病率,据北京市5年回顾调查,每年约为6.7/100万人。随着交通运输、工农业生产的发展,发病率有增加的趋势,在一些发达国家,发病率每年高达30~45/100万。由于对脊髓损伤病理改变的认识,手术治疗日趋积极。
8.1 1.外伤性截瘫的伤因与病理(Etiology and Pathology of Traumatic Paraplegia)
外伤性截瘫的伤因有多种,最常见为脊柱骨折脱位损伤脊髓,其次还有火器伤、锐器伤及胸腹主动脉大血管损伤等所致。不管何种伤因,了解其解剖及病理改变,对手术治疗及预后判断都很重要。
(1)闭合性脊髓损伤:即脊柱骨折脱位所致脊髓损伤。其病理改变根据动物实验与20世纪90年代多家临床病理解剖所见,从重到轻有以下四种:
①脊髓横断:多由脊椎严重脱位所致,脊髓在解剖学上横断,组织学上断端出血坏死,病人完全截瘫且无恢复,临床上尚无成功之修复方法。
②完全性脊髓损伤:表现为完全截瘫,解剖学上硬膜及脊髓完整或脊髓有挫裂伤,组织学上早期有中央灰质出血、组织水肿、毛细血管损伤、组织缺血缺氧。加以神经递质、神经肽、自由基等改变,病理改变继续进行性加重,3~6h灰质中神经细胞退变崩解,12h灰质可碎裂,白质出血并有神经纤维退变,24h中央灰质坏死,严重者白质也开始坏死,以后则坏死软化形成囊腔,而胶质增生,6周时则全段脊髓可胶质化,周边可残留少量神经纤维。由于脊髓受损伤严重,中央出血至坏死进展迅速,对此种全瘫病人治疗,只有在6~12h之内,周围白质神经纤维未退变坏死之前,采取有效措施,才能使白质中退变中止,保留部分神经纤维,从而获得部分神经功能恢复。延迟治疗则此种截瘫均成为不可逆损伤。
③不完全脊髓损伤:其脊髓损伤较轻、中央灰质出血,神经细胞退变,白质损伤轻重不等,但均不进行性加重。临床多为不完全截瘫,在正确治疗下逐渐恢复,但不能完全恢复脊髓神经功能。组织学上灰质及白质均有退变坏死,但有部分正常白质神经纤维存在。
④脊髓轻微损伤或脊髓震荡:临床表现为不全截瘫,迅速出现功能恢复,在6周之内完全恢复正常。其组织学上灰质有少数出血灶,在6周之内恢复正常,几乎见不到神经细胞及神经纤维的退变及坏死。
(2)脊髓火器伤:除投射物穿入椎管直接损伤脊髓外,椎管壁、椎体及椎旁弹丸伤,系以其冲击压力波损伤脊髓。脊柱稳定性多未遭受破坏、脊髓损伤病理基本与闭合脊柱损伤者同。
(3)脊髓缺血损伤:脊髓前动脉和(或)根动脉损伤,致脊髓缺血损伤,此可由脊柱损伤所引起,多见于下胸段及胸腰段损伤,亦可由主动脉破裂等损伤引起。缺血性损伤难于恢复。
(4)脊髓压迫损伤:脊椎骨折脱位或椎板骨折下陷,除外伤之瞬间损伤脊髓外,移位的骨折块或椎体可持续压迫脊髓,压迫愈重愈久,愈难恢复。
(5)锐器刺伤:刺刀、匕首等刺伤脊髓,可致脊髓部分横断或全断。
由脊髓损伤的病理改变过程来看,对脊椎骨折脱位损伤脊髓,应尽快复位,解除脊髓压迫。
8.2 2.术前检查(Preoperative Examination)
对外伤性截瘫病例,以现代方法进行检查,对决定手术选择、入路选择等,甚为重要。
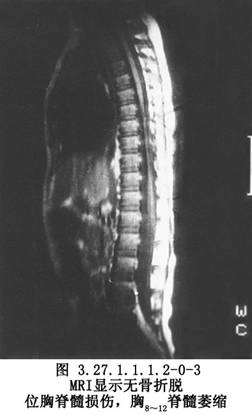
X线片检查可明确脊椎损伤类型,有无爆裂骨折、脱位程度,脊柱后弓角度数及椎体压缩程度。CT检查可显示椎体爆裂骨折(图3.27.1.1.1.2-0-1),骨折块突入椎管的程度及侧别,椎板骨折下陷的程度及侧别、做为前减压及入路选择的依据。MRI检查,不但显示骨折脱位压迫脊髓及X线片难显出的椎间盘损伤后突压迫脊髓,提供入路选择依据,并且可显示脊髓内出血、坏死、软化、囊腔、横断、萎缩等改变,做为治疗及预后的参考(图3.27.1.1.1.2-0-2,3.27.1.1.1.2-0-3)。体感诱发电位(SEP)及运动诱发电位(MEP)检查有助于判断脊髓损伤程度。脊髓造影可显示脊髓受压的范围及部位,选择性脊髓血管造影则可观察脊髓前动脉及根动脉情况,以判断有无脊髓血供损伤。


8.3 3.手术治疗原则(Principle of Operative Treatment)
对外伤性截瘫的治疗,应遵守下列原则:
(1)治疗时间愈早愈好:对于估计为非横断伤的完全性截瘫的病例,应争取在伤后6~24h内,脊髓中心未坏死之前进行治疗。对受压的不全瘫,也是愈早解除压迫愈好,只要全身情况允许手术治疗,切勿等待观察。
(2)整复骨折脱位,达到复位标准:即脱位完全复位,脊柱后弓角在胸椎及胸腰段小于10°,在颈、腰椎应恢复生理前突;压缩椎体前缘高度恢复至正常的80%以上(图3.27.1.1.1.2-0-4)。脊椎后弓角的复位还未引起应有的注意。大于正常的脊柱后弓成角,可对脊髓产生压迫,根据脊柱MRI检查,10°以内正常脊柱后弓角,椎管无狭窄,11°~20°后弓角,椎管发生Ⅰ及Ⅱ度狭窄者各半,21°~30°后弓角,皆发生Ⅱ度狭窄,31°以上后弓角,则发生Ⅲ度狭窄,Ⅱ度以上椎管狭窄,即可压迫脊髓,可见整复后弓角的重要性(图3.27.1.1.1.2-0-5)。恢复压缩椎体前缘高度,对防止脊柱后弓角的再发甚为重要。椎体前方楔形变复位后,如无脊柱融合,则后弓角必将复发。


(3)稳定脊柱:一般于复位后进行内固定,并酌情予以融合。内固定的方法有后固定及前固定。后固定中主要有短节段内固定Dick、Steffee、RF、AF等椎弓根螺丝固定。Luque、Harrington杆及Roy-Camille等较长段固定,已少用于脊柱骨折脱位。前固定有颈椎前钢板胸腰椎Z钢板等、饶书诚固定钉。各有不同适应证。
(4)脊髓减压:骨折脱位、椎体骨折、后突及椎间盘突出都压迫脊髓前方,因此,多需做侧前方减压或前减压,对此种情况,行椎板切除减压多不奏效,椎板骨折下陷压迫脊髓,需行椎板切除减压。只有充分减压,才为脊髓恢复提供条件。
(5)脊髓损伤的治疗:整复骨折脱位,去除压迫骨块,只能除去脊髓外部压迫。而脊髓内出血、水肿等病变进行,并不一定因除去外部压迫而中止,在脊柱火器伤及无骨折脱位损伤,亦无外压迫可去除,主要是脊髓内部病变的进行。对这些病例,可根据条件选择适当方法治疗脊髓,如局部冷疗,脊髓后正中切开等。非手术治疗方法有高压氧及某些药物,如大剂量甲基强地松龙等。
11 手术步骤
1.切口上端显露枕骨下部,下端显露颈1~3椎板,方法同寰枢椎复位。
2.寰椎后弓切除,分离前后骨膜,以咬骨钳咬除后弓,向两侧宽度不可超过1.5cm,注意勿损伤椎动脉,切开前骨膜减压。
3.枕颈融合 于显露枕骨时,自枕骨粗隆向下向两侧,用骨刀切一薄层皮质骨带在骨膜上,向两侧分开共约2.5~3cm宽,枕骨粗隆横行钻孔,穿入18号钢丝备用(图3.27.1.1.1.2-5)。于髂后上棘处取长5~6cm、宽2.5cm,中间厚8mm,两端2~3mm骨块。将骨端修剪,上端中间穿2孔,下端成冂形(燕尾状)。植骨时对钢丝两端穿过植骨块上端2孔,下端燕尾处夹住颈2棘突压紧,于此棘突横穿克氏针压住植骨块,拉紧钢丝压住植骨块,各绕过克氏针在棘突下打结(图3.27.1.1.1.2-6)。再将枕骨两侧骨膜瓣盖住植骨块缝合。由于髂后上棘处骨外板的弧形,植骨块正适合枕颈融合的弧形骨块要求。为了加强枕颈融合稳定性,亦可融合颈2、3,如此则植骨块延长1.5cm,盖住颈3椎板。枕骨后面不翻起骨膜瓣,用螺钉固定植骨与枕骨外板也可。还可采用枕骨骨瓣翻转自体髂骨植骨枕颈融合的方法。显露枕骨时保留骨膜,自枕骨大孔后缘上方6cm处,即枕骨粗隆稍下方两侧,用薄锐口骨刀向下凿出1~1.2cm宽,3~4cm长、厚度只包括骨外板的两条骨瓣,至枕骨大孔后缘上方2cm处为止。使骨瓣向下翻转,达到颈2椎板处,保持基部骨膜连续而不分离。从髂后上棘处取6cm×2~3cm骨块,厚度3~4mm,将其骨松质面贴于枕骨翻转骨瓣上并与颈2椎板密切接触,不做内固定。助手压住植骨块,缝合肌肉将植骨块固定。或者将植骨块下端做成鱼尾状,夹住枢椎棘突固定(图3.27.1.1.1.2-7,3.27.1.1.1.2-8)。




4.关闭切口及放置引流条同环椎复位。
12 术中注意要点
此手术的危险性在于寰椎向前脱位压迫脊髓,切除后弓减压需非常细心,不可向前压迫寰椎,较妥善办法是以鼠齿钳子夹住寰椎后结节或其一侧,使其固定,用尖头长颈双关节咬骨钳在距后弓结节两侧各1cm处咬断,有时此弓扁而深,弓下安全间隙很小,不可插入咬骨钳唇,可咬断后弓后2/3多,留薄层骨皮质,上下摇动鼠齿钳,即可断下。观察硬膜外有纤维带可切断或切除,恢复硬膜搏动。