7 概述
左室-右房交通也可认为是隔瓣下室间隔缺损的一种特殊类型。并包括室间隔缺损合并三尖瓣隔瓣缺损一组病症。根据临床病理发现,左室-右房交通大致有以下几种情况:①右房底的膜部间隔缺损,造成左室与右房直接交通;②膜部室间隔缺损缘与三尖瓣隔瓣缘粘连,且穿通造成左室-右房交通;③膜部室间隔缺损加三尖瓣隔瓣部分缺损引起(图6.26.2.1-1)。
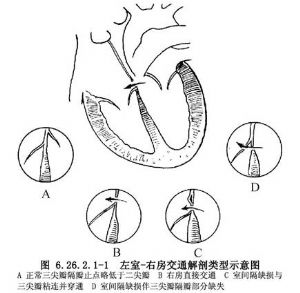
8 适应症
左室-右房交通修复术适用于:
1.婴儿期手术 大型室间隔缺损在新生儿或婴儿期分流量很大,常出现反复肺部感染合并顽固性心力衰竭和肺功能不全而危及生命,经药物积极治疗无效时,婴儿期甚至在新生儿期就应积极进行手术治疗。对6个月以内的重症营养不良婴儿,也可考虑分期手术,先做肺动脉带缩术以挽救生命。但这类姑息性手术病死率亦比较高,除多发性室间隔缺损外,目前多倾向于一期矫治术。
2.幼儿期手术 大型室间隔缺损反复肺部感染和充血性心力衰竭,虽药物治疗可适当控制,若肺动脉压与体动脉压比值≥0.75而无反向分流者,应于1岁内及时施行手术。以防止肺血管发生阻塞性病变。
3.择期手术 2岁以上幼儿无症状或症状较轻,无肺动脉高压,肺血流和体血流比值2∶1左右,可随访观察,于学龄前手术,因为年龄小,手术病死率相对较高。另外,因为有部分室间隔缺损在这期间可望自行闭合或缩小。随访过程中若出现轻至中度肺动脉高压,则应及时手术治疗。
4.小型室间隔缺损,病人无症状,心电图和胸部X线检查心肺均无明显变化,可不需手术。如伴发心内膜炎时,应及时手术治疗。
5.严重肺动脉高压,但以动力性肺动脉高压为主者,平静时无发绀,活动时出现发绀,动脉血氧饱和饱和度>90%,肺-体循环血流量比值>1.3。全肺阻力低于周围循环阻力,术前经1~2周扩血管药物治疗后,重复心导管检查,如全肺阻力下降,心室水平左至右分流量增加,可考虑手术治疗,这类病人手术后近期疗效尚佳,远期效果仍有争议。
9 禁忌症
1.休息时有发绀,有杵状指(趾),心前区收缩期细震颤消失,收缩期杂音短促或消失,肺动脉第2音明显亢进。
2.胸部X线片示心影不大或较前缩小,心胸比率在正常范围内,肺部不充血,肺动脉段明显突出。右肺动脉中心段明显扩张,而远端细小,呈残根状,二者不成比例。心电图示电轴右偏,心前导联为典型右心室肥厚图形。
3.右心导管检查示右向左分流为主,全肺阻力>10U/㎡,肺-体循环阻力比值>0.75,肺体循环血流量比值<1.3。特别运动后,动脉血氧含含量明显下降时,更指示关闭室间隔缺损将会加速病人死亡。
4.肺组织活检,Heath肺血管病变分级标准Ⅳ级以上的病理改变,如肺小动脉内膜增生,广泛纤维化,导致管腔狭窄和闭塞,甚至出现血管丛样病变或发生坏死性动脉炎表现,均为不可逆性变化。
10 术前准备
室间隔缺损病人的术前准备,特别是对伴有严重肺动脉高压者尤为重要。
1.扩血管药物的应用 对伴有重度肺动脉高压者应常规应用扩血管药物。首选的是硝普钠,儿童10mg/d,成人25mg/d,以每分钟2~3μg/kg的速度静脉滴注。根据病情应用10~15d后手术。
2.改善心功能,对伴有心力衰竭者,可应用强心、利尿等药物治疗。
3.呼吸道准备 如有咳嗽、咳痰及肺部有干、湿啰音者,应在控制心力衰竭的基础上,选用适当的抗生素治疗,控制潜在的呼吸道感染。
4.对伴有细菌性心内膜炎的治疗 原则上先选用适当的抗生素治疗,有效者可待病情稳定后进行择期手术。对感染难以控制或心腔有赘生物的病例,可在强有力的抗生素应用过程中或经1~2周治疗后,即使在感染活动期,也应抓住时机,进行手术治疗。
12 手术步骤
1.胸部正中切口,按常规建立体外循环,冷停搏液或氧合血冠脉灌注诱导心脏停搏。
2.平行并距离房室沟1~2cm做右房切口,应用宽拉钩将切口前壁向上牵拉,显露三尖瓣口(图6.26.2.1-2A)。
3.探查左室-右房交通并确定其周围关系,应特别注意三尖瓣环以及房室传导组织与这类缺损关系,假如这类缺损由于左室-右房之间的膜部组织缺失造成,左右心室之间的膜部组织完整,三尖瓣环位于缺损的心室侧(图6.26.2.1-2B)。假如房室间的膜部间隔完整,室间隔膜部间隔缺损,再加上三尖瓣隔瓣裂或缺损而形成的左室-右房交通,三尖瓣环则位于缺损的心房侧(图6.26.2.1-2C)。房室传导束均从膜部间隔的后下缘通过,手术时应注意防止损伤。
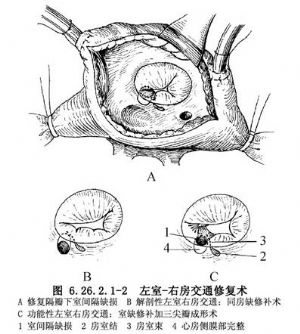
4.修复病变 三尖瓣环上缺损的修复可参照继发孔房间隔缺损的手术操作,小的可用4-0带小垫片缝线做间断褥式缝合,2cm以上的缺损应用补片修补。三尖瓣环下的膜部缺损可参照膜部室间隔缺损修补方法进行,缝合缺损后下缘时缝线要置于右室面,避免损伤传导束。室间隔缺损修补后再修复三尖瓣病变。缝合三尖瓣裂或应用心包补片修复三尖瓣缺损。
5.缝合右房切口,应用4-0缝线做间断褥式缝合或单纯连续缝合。
14 术后处理
室间隔缺损伴肺动脉高压及有严重肺血管病变者,缺损修复术后容易发生心肺功能不全,必须妥善做好术后处理。
1.扩血管药物的应用 对大型室间隔缺损合并严重肺动脉高压病人尤为重要,通常应用硝普钠,按1~4μg/(kg·min)静脉滴注2~3d后改用酚妥拉明,以降低肺动脉压力和阻力,减轻右心室后负荷,同时使周围阻力降低,也减轻左心室后负荷。从而提高左、右心室排出量,改善心、肺功能及全身灌注。
2.维持正常呼吸功能,肺动脉高压病人肺阻力高,顺应性差,可导致广泛性肺泡性肺不张,使通气功能降低,引起呼吸功能不全或衰竭。再加上刀口疼痛,痰液黏稠,可使病情加剧。应注意以下几点:
(1)常规拍胸片,以查明有无肺不张、气胸和胸腔积液,并注意气管插管的位置是否适当。
(2)延长呼吸机应用时间,必要时应用呼吸终末加压。并行血气分析,防止缺氧、代谢性酸中毒、过度通气及呼吸性碱中毒,待病情稳定后再脱离呼吸机。
(5)对重症婴幼儿,术后应用镇静药。一方面防止头颈部活动引起喉头水肿,另一方面保持安静,可减轻心脏负荷。
3.术后心脏传导阻滞的处理 若术后发生完全性房室传导阻滞,应静脉滴注异丙肾上腺上腺上腺素。必要时可应用起搏器起搏,以及加用激素类药物治疗。若1个月后仍不见好转,且发生阿-斯综合征者,应安放永久性起搏器。
4.低心排出量综合征 室间隔缺损病人,术后一般不会发生低心排出量综合征。一旦出现,多由于心肌收缩力严重受抑制,应给予正性肌力药物,常用的是多巴胺、多巴酚丁胺及肾上腺素。心率慢时可应用异丙肾上腺上腺上腺素。循环稳定后可改用毛地黄类药物,如西地兰,以增强心肌收缩力。
根据混合静脉血氧分分压、心脏指数、肺楔压或左房压决定治疗方案。如混合静脉血氧张力低于35mmHg,心脏指数低于2.4L/㎡,肺楔压或左房压低于14mmHg,应补充血容量,增加左心室前负荷,提高心排量。若血红蛋白低于100g/L,应输血。如高于150g/L可给予血浆或白蛋白。
5.室间隔缺损修复后再通 由于缝线撕脱多发生于术后1~3d。主要原因是手术修复时缝合过浅,三尖瓣隔瓣基底部瓣膜组织薄,结扎缝线时未扎紧,结扎线撕脱等。临床检查可发现心前区收缩期杂音再度出现,甚至有收缩期震颤。病人常有呼吸困难,严重者可出现心力衰竭。超声心动图检查可确定诊断。
撕裂口较小,病人无症状,可暂不手术,密切观察,有时可自行闭合。否则应再次手术修复。
对晚期残余缺损病人,术前应调整病人全身状态,应用强心、利尿药物治疗,必要时加用扩血管药物,改善病人心脏功能。晚期残余缺损由于心包粘连和心脏与胸骨后粘连。手术时应特别小心分离胸骨后粘连,应用摇摆锯劈开胸骨或分段锯开胸骨。如心包与心脏粘连分离困难时,尽早建立体外循环,在转流及心脏低负荷情况下分离粘连。残余缺损多位于三尖瓣隔瓣基底部及缺损后上缘,原补片若已为心内膜纤维组织覆盖,无须拆除。根据残余缺损大小,另外剪裁补片修复。残余缺损修补均用间断带垫片褥式缝合,危险区仍缝于三尖瓣隔瓣根部及窦部室间隔之右心室面。