7 概述
大脑半球切除术,实质上应是大脑半球实质切除术。为Krynauw1950年首先用来治疗婴儿偏瘫伴顽固性癫痫的病人,取得了满意的效果。不但癫痫发作消失,而且行为改善,偏瘫不加重,智商增高,神经功能也有所恢复。有人统计17个医院共88例大脑半球切除的效果,术后癫痫消失者达77.3%,改善者占18.2%,无改善者只有4.5%。手术致残率占17%,死亡率为4%,但由于晚期并发症发生率高,常因轻微头部外伤,神经症状恶化(颅内出血,含铁血黄素沉积症)而突然死亡。经典的大脑半球切除术在某些单位已摒弃不用,但经改进可预防晚期并发症,故作为治疗癫痫的有效手术之一。
10 术前准备
1.多次EEG检查,证实致痫灶局限于一侧大脑半球。
2.CT或MRI检查,证实一侧半球有异常改变。
3.Wada试验:当EEG示正常侧半球有异常放电时应行此试验,将阿米妥钠注入异常半球侧的颈内动脉时,正常和异常半球的癫痫发作波消失,表示正常半球的异常放电是镜灶。但若正常半球持续有癫痫发作波,常表示正常半球有独立的致痫灶。同时还可用此试验作失语检查,以明确何侧为优势半球。
12 手术步骤
12.1 1.经典的大脑半球切除术(classical hemispherectomy)
(1)做一大的额顶枕颞弧形头皮切口,钻6~7个骨孔,做一大骨瓣开颅(图4.9.4-1)。

骨瓣离矢状窦1cm减少矢状窦旁蛛网膜粒损伤出血。马蹄形切开硬脑膜,翻向矢状窦侧,近颅骨边缘硬脑膜用丝线悬吊缝合于骨膜上。肉眼可见蛛网膜增厚,脑萎缩,并可呈多囊性改变,为使操作便利,可行脑室穿刺放出脑脊液,使脑塌陷。
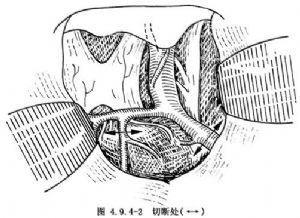
(2)显露外侧裂,将蛛网膜撕开,牵开额颞叶,向鞍旁检查。游离解剖颈内动脉及其分叉部,找到大脑中动脉及大脑前动脉,在大脑中动脉分出豆纹动脉的远端用银夹双重夹闭后切断。在大脑前动脉分出前交通动脉的远端将动脉用银夹夹闭后切断(图4.9.4-2)。可减少切除半球侧的血供。
(3)在大脑皮质表面,用双极电凝将进入矢状窦旁的引流静脉(大脑上静脉)一一电凝切断。接着,将颞叶后部抬起,将Labbé静脉及其枕叶上的引流静脉电凝切断,沿颅中窝底向小脑幕切迹探查,打开环池蛛网膜,在大脑后动脉分出后交通动脉的远端做双重银夹夹闭切断(图4.9.4-3)。

(4)沿大脑纵裂将半球牵开,显露胼胝体,从胼胝体嘴和膝部向后切开至压部。进入侧脑室于尾状核之上,切开脑中央白质,直至下角内,将颞叶内侧面的海马及钩回切除。保留基底节和丘脑,整块切除一侧半球。
(5)将侧脑室脉络丛切除,严密缝合硬脑膜。复位骨瓣,按层缝合骨膜、肌肉、皮肤。硬膜外放导管负压引流。
12.2 2.改良的大脑半球切除术(modified hemispherectomy)
切除半球的主要步骤同前。只是在缝合硬脑膜时不是原位缝合,而是将硬脑膜翻向中线缝于大脑镰、小脑幕和前、中颅窝底的硬脑膜上,以缩小硬脑膜下腔。并用肌片堵塞同侧Monro孔,固定缝合于颅底硬脑膜上(图4.9.4-4)。目的是预防硬脑膜下血肿形成和阻止残腔和脑室系统相交通,防止血液灌入脑室。以达到减少晚期的颅内出血和脑表面含铁血黄素沉积症。

12.3 3.功能性大脑半球切除术(functional hemispherectomy)
指功能上完全切除,而在解剖上为次全半球切除而言。它将保留的部分额叶和顶枕叶与胼胝体和上脑干分开。
(1)于矢状线内缘做一较大的“U”形皮瓣切口,骨瓣亦要大,使之在胼胝体嘴部容易接近额叶,在胼胝体压部易接近顶叶,要咬去颞肌下的颅骨使易于显露颞叶下面。切开硬脑膜,应进行ECoG检查,根据癫痫放电灶,部分结合形态学改变决定保留多少额叶和顶枕叶。
(2)在外侧裂以上电凝额叶,中央和顶盖区脑表面(图4.9.4-5)用细吸引器或CUSA向皮质深处切入直至显露脑岛为止。接着用吸引器将切口延伸向上到额叶和顶叶,电凝并切开软脑膜。当脑室扩大时,皮质切开时常易进入脑室。然后,切口的两缘向下延伸到半球内侧面的扣带回和额、顶叶内侧面(图4.9.4-6)。


皮质切口的两缘刚好在扣带回之上相连接。此时暂时保留扣带回在原位,以免损伤位于胼胝体表面两侧大脑前动脉的主干。整块切除额叶后部,中央区和顶叶前部的脑组织。其后用吸引器在软膜下切除扣带回及胼胝体下回,暴露出有软膜覆盖的大脑前动脉。
(3)将额叶白质刚好在胼胝体嘴部的前方切除,并向下至大脑镰上的软脑膜层,顶叶白质刚好在胼胝体压部之后切除,并向下到大脑镰和小脑幕。残留的额叶前部和顶枕区从上脑干和胼胝体切开使其失去连接,并切除颞叶(图4.9.4-7)。

(4)颞叶切除:于顶叶皮质切口的平面开始切除颞叶,皮质切口正好在大脑外侧裂之下,向下深到脑岛,并沿着颞叶尖端切至钩回。顺着颞上回切口向后至顶叶,然后向下延伸至颞叶下面,沿梭状回向前延伸与颞叶尖端的切口相会,当脑室显著扩大时,通常打开脑室下角,可整块切除颞叶,不留任何白质(图4.9.4-7)。
在脑室下角尖的内侧可以见到杏仁核的凸出部分,可用吸引器吸除之,但要保护内缘,以免损伤下丘脑。将海马脚和其体从软脑膜床上完全切除,同时将残留的梭状回和海马的灰质切除,应小心地保护好内侧软脑膜层,防止损伤基底池中的神经和血管。
任何残留的颞上回的灰质、Heschl区和钩回都应从软脑膜表面切除掉。不必切除岛叶,但它常萎缩难以辨认。有人亦将岛叶切除。在岛叶的前缘用银夹夹闭和电凝外侧裂中的侧裂动脉,可减少术后出血。
(5)关颅:尽可能完全切除或电凝脉络丛。严密缝合硬脑膜,并将硬脑膜悬吊缝合固定于颅骨边缘。并可在骨瓣中央用细钻钻一对小孔,通过小孔将硬脑膜悬吊在骨瓣上。在硬脑膜外或帽状腱膜下置负压引流管,可预防术后皮瓣下积液。缝合骨膜,分两层缝合头皮。
13 术中注意要点
1.先处理好应切除的大脑半球的主要血管,减少术中或术后的出血并发症。
4.在改良式大脑半球切除时,应保留透明隔的完整。